Algunos medicamentos incluidos en el grupo producen disminución de la inflamación como parte de un proceso general de alivio de la sintomatología reumática. No obstente, y a diferencia de los AINE que son antiinflamatorios inespecíficos con muy escasa influencia en el proceso de degeneración articular subyacente, los fármacos pertenecientes a este grupo incluyen medicamentos con las siguientes características:
– Acción específica. Son activos únicamente en artritis reumatoide y en un número muy limitado de otras enfermedades reumáticas.
– Producen un alivio general (pero rara vez total) de toda la sintomatología, incluyendo retardar el proceso de degeneración articular.
– Acción lenta. La respuesta terapéutica completa suele verse a los 4-6 meses de iniciar el tratamiento.
– No revierten los cambios degenerativos ya producidos. Unicamente evitan la evolución del proceso mientras dura el tratamiento.
– El principal factor limitante de su aplicación terapéutica son los efectos secundarios. Los más importantes son: reacciones en piel y mucosas, nefrotoxicidad y discrasias sanguíneas.
Los medicamentos incluidos en este apartado son las sales de oro y la penicilamina, pero se usan también la cloroquina, la sulfasalazina y el metotrexato. Estudios recientes han demostrado que la minociclina a dosis de 100 mg dos veces al día es también eficaz, pero su puesto dentro de este grupo no se ha establecido aún.
Las sales de oro tradicionales se usan por vía inyectable y la más conocida y utilizada es el aurotiomalato sódico. La auranofina es un derivado de oro más moderno que permite la administración por vía oral, como el resto de los fármacos del grupo.
Tratamiento escalonado de la artritis reumatoide
Los medicamentos de este grupo presentan un dilema terapéutico: su toxicidad es elevada y por consiguiente no conviene usarlos en casos que puedan manejarse con antiinflamatorios no hormonales y/o analgésicos, pero no puede retrasarse demasiado la decisión de utilizarlos porque los cambios degenerativos no revierten.
Se acostumbra a hablar de tres niveles (o líneas) en el tratamiento de la artritis reumatoide.
– Primer nivel: Analgesicos, Antiinflamatorios no Esteroides
– Segundo nivel: Antirreumaticos Específicos
– Tercer nivel: Inmunosupresores: azatioprina y ciclofosfamida
El paso de un nivel a otro depende mucho del paciente y de la evolución de la enfermedad. En cualquier caso la decisión debe tomarse antes de que la afección articular sea extensa.
Se suele recomendar que se considere pasar al segundo nivel si el proceso degenerativo sigue progresando con rapidez tras 3-6 meses de tratamiento con analgésicos antiinflamatorios. El tratamiento con AINE o corticoides se mantiene por lo general durante la terapia con otro tipo de antirreumáticos.
Selección de medicamentos del segundo nivel
No hay criterios claros de preferencia para medicamentos de este nivel. Un obstáculo importante es la escasez de estudios comparativos. Parece que, con la posible excepción del metrotexato, existe una cierta correlación entre la eficacia terapéutica y la incidencia de efectos secundarios. Por ello puede ser útil adoptar una clasificación subjetiva que distingue entre antirreumáticos “débiles” (la auranofina, los antimaláricos), y antirreumáticos “fuertes” (la sulfasalazina, las sales de oro inyectables, la penicilamina, el metotrexato, la leflunomida), siendo el concepto fuerte o débil aplicable tanto en el contexto eficacia como en el de toxicidad.
La auranofina parece ser el medicamento menos eficaz del grupo, pero también el menos tóxico. De los antimaláricos, la cloroquina es más potente que la hidroxicloroquina y por otra parte es el único disponible comercialmente en España.
La potencia de los que hemos dado en llamar antirreumáticos fuertes es significativamente superior a la de los mencionados, pero dentro de ellos no se pueden hacer distinciones válidas de eficacia en base a los datos disponibles. Está bastante extendida la impresión de que las sales de oro inyectables son los agentes más poderosos entre los antirreumáticos no antiinflamatorios, y también los más tóxicos.
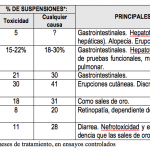
El perfil de toxicidad de los medicamentos de este grupo tiene notables diferencias, no tanto en incidencia como en la naturaleza de los efectos adversos. Esto proporciona otro criterio de selección en base a evitar determinadas complicaciones. Relacionado con él tenemos el porcentaje de pacientes que abandona el tratamiento, que en gran parte depende de la aparición de efectos tóxicos, pero también de la eficacia general.
Otro parámetro que puede tener interés es el tiempo de aparición de los efectos desde el comienzo del tratamiento. Suele ser bastante apreciado por el paciente. La rapidez de acción y el elevado porcentaje de respuesta ha dado un grado alto de aceptación al metotrexato. Pese a las naturales reticencias a usar agentes antineoplásicos para este tipo de aplicaciones, muchos clínicos lo consideran de primera elección. Por otro lado, existe evidencia clínica objetiva de que la suplementación con ácido fólico es capaz de reducir la incidencia de efectos adversos del metotrexato, especialmente de tipo digestivo. No parecen existir diferencias apreciables entre el ácido fólico y el ácido folínico en esta indicación profiláctica.
Se recogen en la Tabla 1 todos los posibles criterios de selección que se han mencionado.
La recomendación clásica es un tratamiento en “pirámide” comenzando por un medicamento “débil”, para ir aumentando la potencia de la terapia a medida que progresa la enfermedad. La tendencia es iniciar la terapia antes y en procesos menos graves de lo que era corriente hace años.
Una propuesta alternativa, que tiene conversos pero también detractores, es iniciar una politerapia muy agresiva para detener la progresión de la degeneración articular y luego ir retirando gradualmente medicamentos para llegar a una terapia de mantenimiento con un antirreumático débil. Una pauta propuesta es corticoide + metotrexato + sal de oro inyectable + auranofina + cloroquina y suspensión progresiva hasta dejar sólo cloroquina, con reintroducción temporal de alguno de los otros en caso de reactivación del proceso.
Este planteamiento nos lleva directamente a la cuestión de las combinaciones de antirreumáticos modificadores de la enfermedad, que es por otra parte a donde conduce en la práctica la aplicación del concepto más tradicional de un tratamiento en escalonamiento creciente ajustado a la gravedad del cuadro.
Combinaciones de antirreumaticos específicos
Los datos sobre la efectividad de las terapias combinadas son muy escasos. No hay ninguna evidencia de que las asociaciones tengan efecto sinérgico, y sólo hay indicios de que pueden tener efecto aditivo. La asociación de antimalárico con sales de oro es bastante usada y parece que cumple la regla de ser más potente, pero también más tóxica, que cualquiera de sus componentes. Lo mismo ocurre con la asociación de sales de oro con penicilamina, que podría tener utilidad en casos refractarios a otras terapias. En cambio la escasa evidencia contrastada sobre la asociación antimaláricos/penicilamina indica que resultado es peor (o en cualquier caso no es mejor) que con sólo uno de los medicamentos. Tampoco parece que se obtengan beneficios adicionales con las combinaciones sulfasalazina/penicilamina, metrotrexato/auranofina, y metotrexato/azatioprina.
En cualquier caso debe hacerse un intento exhaustivo de buscar medicación adecuada dentro de este grupo antes de plantearse pasar al tercer nivel.
Recordar que es necesario esperar el tiempo indicado para cada fármaco en la tabla 1 antes de evaluar si el tratamiento es efectivo o no.
Tabla 1. Características de los antirreumaticos no antiinflamatorios
Medicamentos del tercer nivel
En cuando al tercer nivel, la eficacia de la azatioprina está también bien documentada, pero sus efectos pueden tardar más de 6 meses en aparecer. La ciclofosfamida parece tener un beneficio clínica y estadísticamente significativo sobre en pacientes con artritis reumatoide, similar a la de los antimaláricos o de la sulfasalazina, pero inferior a la del metotrexato. La toxicidad, sin embargo, es severa, lo que limita su uso dado la baja relación beneficio/riesgo en comparación con otros fármacos antiartríticos. En cualquier caso, hay poco lugar para la complacencia en lo tocante a la seguridad a largo plazo de los componentes de este nivel.
La ciclosporina produce un importante beneficio clínico con tratamientos cortos (hasta un año) en pacientes con artritis reumatoide progresiva.
Corticoesteroides
Otra alternativa terapéutica bien conocida, los corticoides (ver grupo H02) no se incluyen en esta clasificación por niveles porque se utilizan en cualquiera de ellos. Su eficacia antiartrítica es comparable a la de la cloroquina.
Debido a sus efectos secundarios en uso continuado, se suelen limitar a tratamientos de corta duración para ayudar al paciente en períodos especialmente agudos o a la espera de que haga efecto la medicación principal. Para este último caso un régimen de 3 dosis IV de 500 mg a 1 g de metilprednisolona, administrados en días alternos, puede conseguir rápidamente una remisión temporal de la sintomatología con un mínimo de efectos adversos.
La inyección intraarticular de un corticoide de larga duración puede reducir durante varias semanas el dolor y la sinovitis en la articulación afectada. No se suelen administrar más de 4 inyecciones al año en la misma articulación.
Si se considera necesaria la administración crónica por vía oral, procurar no superar el equivalente de 7,5 mg diarios de prednisona y administrar un suplemento de calcio y vitamina D para minimizar la desmineralización ósea. En general las terapias corticoides continuadas deben asociarse a antirreumáticos no antiinflamatorios, aunque está en debate si los corticoides en dosis bajas retardan por sí mismos la progresión de la enfermedad. La prednisolona, administrada a dosis bajas de forma intermitente constituye una opción válida para pacientes con artritis reumatoide que no responden a otros tratamientos.
Otros medicamentos del grupo
Los medicamentos citados son reconocidos como eficaces en la literatura científica internacional, pero en este grupo terapéutico se incluye también una serie de fármacos cuya influencia en la evolución de la enfermedad reumática es cuando menos dudosa. Entre ellos están los regeneradores del cartilago (muscopolisacáridos, glucosamina, etc.) y las inmunoglobulinas heterologas.
ARTRITIS PSORIÁSICA
El uso de altas dosis por vía parenteral de metotrexato y sulfasalazina constituye la única terapia clínicamente contrastada para la artritis psoriásica. La magnitud de los efectos observados con azatioprina, etretinato, dosis de bajas de metotrexato y, posiblemente, colchicina sugiere que estas terapias también podrían ser efectivas en estas indicaciones, pero los datos clínicos no son concluyentes.
Recomendaciones de uso
La mayoría de los medicamentos que tratamos no han sido desarrollados pensando en la artritis reumatoide, y con frecuencia la información oficial no recoge la indicación. Incluimos en la Tabla 2 las pautas posológicas y principales precauciones de los medicamentos del 2º y 3º nivel.
Tabla 2. Pautas posologicas y principales precauciones para terapia antiartritica del segundo y tercer nivel
| MEDICAMENTO | POSOLOGÍA | PRECAUCIONES |
| Sulfasalazina | Comenzar con 500 mg/día. Aumentar 500 mg semanales hasta una dosis de mantenimiento de 2 g diarios. Algunos pacientes pueden necesitar 3 g/día. Administrar en dos tomas, junto con las comidas. El aumento progresivo es necesario para minimizar las molestias gastrointestinales. | Análisis hematológico (hemograma y recuento de plaquetas) y pruebas funcionales hepáticas. Mensualmente los primeros tres meses, trimestralmente después. Suspender si el recuento de células blancas es menor de 3500/ml, las plaquetas son menos de 12.000/ml, o las transaminasas o fosfatasa alcalina triplican los valores normales.
En tratamiento de colitis ulcerosa se suele prescindir del control hematológico, pero muchos reumatólogos prefieren mantenerlo de momento. |
| Cloroquina Hidroxicloroquina |
200-400 mg diarios. En dos tomas. | Examen oftalmológico tras dosis acumulada de 100 g y después cada 6 meses.
La detección precoz de retinopatía no es fácil, pero la incidencia es mínima si puede mantenerse un nivel de dosificación no superior a 200 mg/diarios (0 6,5 mg/kg/día). |
| Auranofina | 3 mg dos veces al día. Aumentar si es necesario hasta 6 mg dos veces al día en un período de 3-6 meses. | Aumentar el contenido en fibra de la dieta para minimizar la diarrea.
Análisis de sangre (hemograma y recuento de plaquetas) y de orina (proteinuria) antes de comenzar y mensualmente después. Posible, aunque raros, trombocitopenia, anemia aplástica y leucopenia. Suspender si el recuento de células blancas o plaquetas descienden de los valores señalados en la sulfasalazina. Vigilar la posible disminución progresiva de leucocitos. La proteinuria superior a 1 g/24 h o en aumento progresivo suele requerir suspensión del tratamiento e investigación de posible enfermedad renal coincidente. |
| Sales de oro inyectables |
Dosis de prueba de 10 mg para ensayar sensibilidad.
Después 50 mg semanales. Posibles alternativas son mantener indefinidamente 25-50 mg semanales, o bien reducir progresivamente la frecuencia de administración tras una dosis acumulada de 1000 mg de oro, para llegar a una terapia de mantenimiento de 25-50 mg un vez al mes. Siempre por vía intramuscular. |
Análisis de sangre y orina como en auranofina (ver). Algunos clínicos recomiendan que los análisis sean semanales. En este caso ensayar proteinuria con tira reactiva y si hay reacción positiva dos semanas consecutivas valorar proteinurias en 24 h. Suspender también si aparece estomatitis o prurito generalizado. |
| Penicilamina | Dosis inicial de 125 mg/día, aumentando en 125 mg/día al mes hasta respuesta satisfactoria o alcanzar 750 mg/día. Una sola toma oral al día, fuera de las comidas. | Análisis de sangre y orina como las sales de oro, semanalmente los primeros dos meses, mensualmente después. Muchos clínicos suspenden si la proteinuria excede 1 g/24 h. pero puede mantenerse el tratamiento con proteinurias que no excedan 2g/24 h. si no hay otros signos de disfunción renal. |
| Metotrexato | Administrar semanalmente 10-15 mg, en una sola toma o en tres tomas espaciadas 12 horas. Subir regularmente desde 5 mg/semana. Vía oral.
Usar la vía parenteral si se precisan dosis mayores de 20 mg o si el paciente no tolera el metotrexato oral. Administrar 1 mg/día de ácido fólico para minimizar reacciones adversas. |
Hemograma y recuento de plaquetas mensualmente, transaminasas cada 3 meses.
Las discrasias sanguíneas pueden responder al ácido fólico. El aumento de transaminasas al doble o triple requiere suspensión del tratamiento, que usualmente puede volver a iniciarse a dosis inferiores. Las pruebas de funcionalismo hepático no sirven para detectar la fibrosis, que es la complicación hepática más frecuente, pero pocos clínicos recomiendan ya la biopsia rutinaria. Evitar el consumo de alcohol. Estar atentos a posible reacción pulmonar idiosincrásica. Revierte con la suspensión e instauración de dosis altas de corticoides. ¡Tener en cuenta la teratogenicidad del metotrexato!. |
| Leflunomida | 100 mg por vía oral durante tres días, seguida de una dosis de mantenimiento de 20 mg/24 h. | La leflunomida es teratógena, por lo que debe excluirse la posibilidad de embarazo antes del tratamiento. También deben monitorizarse previamente los enzimas hepáticos. Cuando se desee finalizar el tratamiento, se recomienda el empleo de colestiramina con el fin de reducir al máximo los niveles del metabolito activo. Si esto no se lleva a cabo, los niveles de este último podrían tardar hasta dos años en disminuir de forma apreciable, con el consiguiente riesgo de toxicidad. |
| Azatioprina | 1 mg/kg/día por vía oral, durante 6-8 semanas. Si no se obtiene respuesta, aumentar progresivamente a razón de 0,5 mg/kg/día hasta respuesta satisfactoria o un máximo de 2,5 mg/kg/día. | Hemograma y recuento de plaquetas semanal durante el primer mes y mensual después. La leucopenia es mucho más frecuente que la anemia o trombocitopenia. ¡Atención a la interacción con el alopurino! No administrar concurrentemente. |
| Ciclofosfamida | 75-150 mg/día, vía oral (1-3 mg/kg/ día). | Hemograma, recuento de plaquetas y análisis de orina frecuentes. Ajustar la dosis según la intensidad de leucopenia, teniendo en cuenta el retraso de 10-14 días en la respuesta (en la práctica: ajustar dosis mensualmente). Suspender cuando el recuento de leucocitos sea inferior a 2.000/mm3 y reanudar cuando suba otra vez a 3.000-4.000/mm3. Procurar aporte abundante de líquido y micción frecuente. Suspender si aparece cistitis hemorrágica. |
El contenido aquí mostrado corresponde a BOT (base de datos de medicamentos en España 2002), que aunque está relacionado con medicamentos de uso humano, puede resultar muy útil para la medicina veterinaria de pequeños animales.

 Campus Virtual del Hospital Veterinario J. Griñán
Campus Virtual del Hospital Veterinario J. Griñán